人獣共通感染症連続講座 第160回
(10/30/04)
BSEをめぐる最近の問題
| 私の所属する日本生物科学研究所の機関誌「日生研たより」の7月号と9月号に表題の解説を書きましたので転載します。 |
|
(7月号) 1.各国におけるBSE対策の経緯 |
|
米国でBSE牛が見いだされたのがきっかけとなり、全頭検査、特定危険部位除去、サーベイランスの3つのキイワードをめぐって議論が起きている。その背景には欧州連合(EU)、スイス、米国、日本でのBSE対策に異なる側面があるためである。各国での対策の経緯を比較し、問題点を考えてみたい。 1.1.英国 1986年にBSEの発生が確認され、1988年には疫学的知見から肉骨粉による伝播が疑われ、反芻動物への肉骨粉の使用が禁止された。これはウシの間での伝播防止対策であって、ヒトへの感染防止対策はそれより1年半遅れて1989年に6ヶ月令以上のウシについて特定臓器(脳、脊髄、胸腺、扁桃、腸)の食用禁止が行われた。これはスクレイピーでの知見に基づいていた。なお、ウシへのBSEの感染実験の結果、接種6ヶ月目に回腸遠位部で感染性が見いだされたことから、腸については全年齢に拡大されている。 一方、1996年に変異型CJDが見いだされた際に30ヶ月令以上のウシの食用禁止(Over thirty months: OTM)が実施され現在にいたっている。 すなわち、特定危険部位の除去とOTMがヒトへの安全対策となっている。なお、BSE発生が激減してきた現在、屠畜場での迅速BSE検査を導入して陰性のものは食用に回すことが検討されている。
1.2 スイス 英国の次ぎに1989年にアイルランドでBSE発生が確認された翌年1990年にスイスでBSE発生が確認された。これを受けて同年に12ヶ月令以上のウシについて特定危険部位の除去が実施された。一方でサーベイランスが始められた。これはBSEが疑われたウシについての病理組織学的検査による監視であって、受け身サーベイランスである。 1999年には後述するEUが有効性を確認した迅速BSE検査を導入し、能動的サーベイランスが始められた。その結果、見いだされたBSE牛の数は倍増した。 スイスはEUに加盟していないためEUとは異なる独自の対策を実施してきている。すなわち、BSE汚染の実態の把握とまん延防止対策の検証としてのサーベイランスと、ヒトへの感染防止のための特定危険部位の除去である。
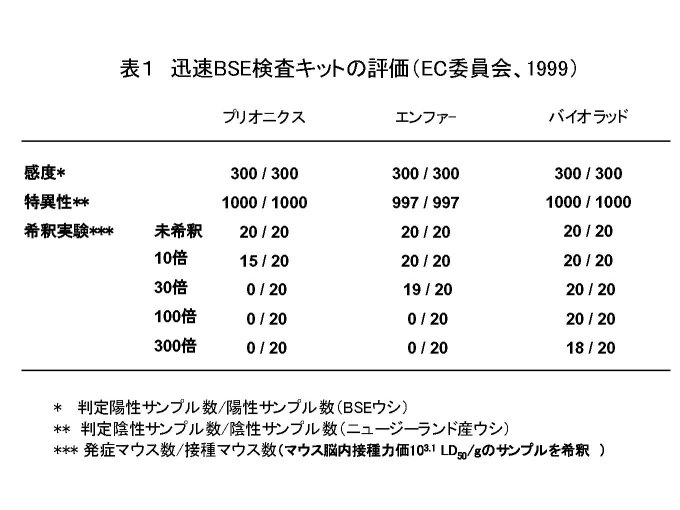
1.3 EU EUでは1994年に肉骨粉の使用禁止措置を行った。これはウシの間でのBSEまん延防止対策である。一方、特定危険部位の除去も決定したが、ドイツは自国にBSEは存在しないとして拒否権を使って、その実施に反対した。 その後のBSE対策は、1997年に消費者の健康と食品の安全性保護を目的に設置された科学運営委員会(Scientific Steering Committee: SSC)でのリスク評価にもとづいて実施されてきている。SSCは2003年4月に開かれた最終委員会で解散したが、その間に協力した専門家は25カ国より200名以上、採用した意見は約270,法律の提案は30という精力的な活動を行ってきた。日本におけるリスク評価のほとんどは、このSSCの報告を参考にして行われている。なお、SSCの役割は現在では欧州食品安全庁(European Food Safety Authority)に引き継がれている。 SSCは1997年に特定危険部位のリストに関する意見、1999年には食品を介したBSEのヒトへの曝露リスクについて意見を発表した。そこでの結論は、消費者の健康保護の理想的レベルは感染したウシを食物連鎖から排除すること、それが合理的に実現できない場合の第2のレベルは特定危険部位の除去と述べられている。 特定危険部位の除去については、2000年にドイツ、スペインなどでBSEが見いだされて初めてEU全体としての特定危険部位の除去が2000年10月に実施された。 一方、EUではモニタリングのために開発されてきた迅速BSE検査の評価を中立的機関に依頼して行った。これは、表1に示したように、300頭のBSE牛、1000頭の健康牛(BSE、スクレイピーの存在しないニュージーランド産ウシ)のサンプルについて感度、特異性を調べたもので、1999年に3つの検査キットが実用可能であると判断された。なお、2003年にさらに2つの検査キットの実用性が確認されている。 2001年1月からEUは感染したウシをできるだけ市場に出さないことを確保するための緊急対策として、屠畜場で30ヶ月令以上のウシについての迅速BSE検査を開始した。30ヶ月令以上にした理由としては、英国でのBSE例の99%以上が30ヶ月令を越えていたことがあげられている。 このようにして、屠畜場でのBSE検査と特定危険部位の除去を主体とした安全対策が実施されることになったのである。
1.4 日本 2001年9月10日にBSEウシが見いだされた。厚生労働省はヒトへの安全対策として9月19日、30ヶ月令以上のウシについて迅速BSE検査によるスクリーニング検査の実施を決定した。この際に採用したのはEUの試験でもっとも高い検出感度を示したバイオラッド社のELISAである。 9月27日には12ヶ月令以上のウシについての特定危険部位(回腸遠位部は全年齢)の除去が指導された。これらの対策は前述のEUの対策に準じたものであった。 しかし、政治的判断で10月9日にスクリーニング検査の対象は全年齢に拡大された。10月17日には特定危険部位の除去も全年齢に拡大された。そして、10月18日から屠畜場に持ち込まれるすべてのウシを対象として特定危険部位の除去と迅速BSE検査(いわゆる全頭検査)が実施されてきた。 スクリーニング検査は感染したウシを市場に出さないようにするためのものである。しかし、現在の検査キットでBSE感染が検出できるのは潜伏期の後期以後と考えられる。それ以前の感染ウシからのリスクは特定危険部位の除去で軽減している。 この2重の安全対策は前述のEU方式に準じたものであるが、日本ではすべての年齢を対象とした点が異なる。 一方、サーベイランスの方は死亡牛検査体制を整備するのに時間がかかり、2003年4月から一部で開始され、すべての地域での検査体制が整ったのは2004年4月である。
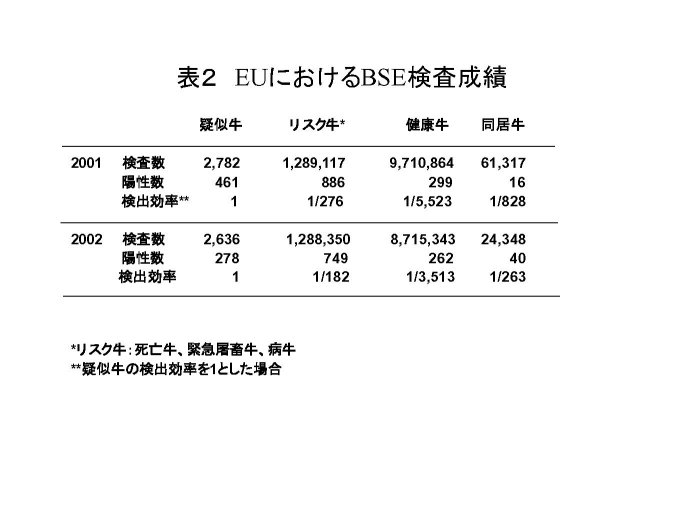
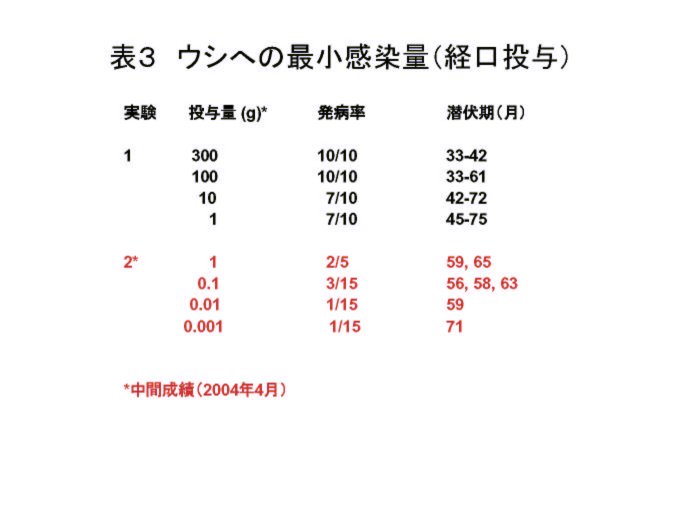
1.5 米国 米国では、1990年に屠畜前検査でBSEが疑われるウシについてのサーベイランスを開始した。1993年には歩行不能な、いわゆるダウナー牛を標的に追加し、1994年からは免疫組織化学検査を導入した。サーベイランスの実施数は、OIEが米国の飼育数に応じて必要とみなす433頭を上回っており、とくに2002,2003年にはそれぞれ2万頭に達している。 一方でハーバード大学リスク分析センターの報告書が2001年に発表され、さらに2003年春にカナダでの発生を受けてカナダからの侵入リスクも加えた第2回報告書が発表された。そのいずれでも仮にBSEウシが出ても1997年に実施した肉骨粉の使用禁止により2020年までには排除されるとしている。 サーベイランスとリスク評価の結果にもとづいて、米国にBSEのリスクは低いとして、屠畜場でのBSE検査や特定危険部位の除去は行っていなかった。 サーベイランスはBSEを疑わせる症状が見られた牛について検査することにより、その国でのBSE汚染の状況や防止対策の有効性を確認するためのものである。 最初の頃はBSEが疑われる牛の脳について病理組織学的検査で調べていたが、1994年からは脳の中の異常プリオン蛋白を検出する免疫組織化学検査法を導入した。 ところで、サーベイランスはその国でのBSE牛の存在の状況を調べ、BSEまん延防止対策の効果を確認するためのものである。食肉の安全確保の面からは間接的な対策とみなせる。 OIEは前述のように、米国の場合にはBSEが疑われる症状を示した牛の年間検査頭数を433頭とした。この数字は、これだけ調べれば、その国におけるBSE牛の数は100万頭中1頭以下ということを示すものであって、ゼロを意味するものではない。仮に米国での牛の飼育頭数を1億頭と仮定すると、433頭を米国が調べて1頭もBSEが見つからないという結果は、BSE牛が100頭以下ということになる。 表2にはEUにおける2002年と2003年のBSE検査結果をまとめた。この検査成績をもとにしたものと思われるが、今年の5月のOIE総会には、BSEが疑われる牛1頭は、BSEの症状を示さない病気の牛100頭、健康な牛5,000−10,000頭に相当するとみなす方針が提案されたが、これは否決され、抜本的な見直しが行われることになった。 米国での調査対象はダウナー牛となっているが、この中にBSEが疑われる症状の牛が何頭含まれていたのか、米国は明らかにしていない。したがって、米国のサーベイランスで調べられた牛が2万頭という数だけからは汚染実態の推定はできない。 一方、米国農務省は1998年にハーバード大学リスク分析センターにリスク評価を依頼し、その結果が2001年に発表された。膨大な内容であるが、要点は仮に英国からBSE牛が10頭米国に持ち込まれても、1997年に実施された肉骨粉の牛への給餌禁止措置により、いずれ消失するという内容である。 2003年5月にカナダでBSEが見いだされたことで、カナダからのBSE侵入リスクも加えたリスク評価の報告が2003年10月に発表された。ここでは、カナダから5頭のBSE牛が持ち込まれたと仮定した場合、最悪のシナリオでは600頭のBSE感染牛が出るが、2020年までにはいなくなると述べている。 日本では農林水産省のBSEの感染源・感染経路に関する疫学調査チームの報告書が2003年9月に発表された。その中で1990年頃に英国から輸入した33頭の牛の中にBSEに感染した牛が含まれていて、それが肉骨粉としてリサイクルされ、それに交差汚染された配合飼料が感染源になった可能性があると推測している。米国では同じ頃、英国から334頭、アイルランドから162頭、スイスから103頭を輸入しており、侵入リスクは日本の10倍以上あったとみなせる。そして、1997年に肉骨粉の牛への使用禁止を実施するまで、まん延防止対策はとられていない。それまでに肉骨粉を介してBSEが広がった可能性は否定できない。 英国ではBSEウシの脳の経口接種での最小感染量を調べる実験が2回行われた。表3に示した中間成績では、0.001 gの脳でも感染の成立することが明らかにされた。ハーバード大学のリスク評価では交差汚染の認識がかなりあまいと考えられる。
|
|
(9月号) 2. 米国におけるBSE汚染の実態 |
|
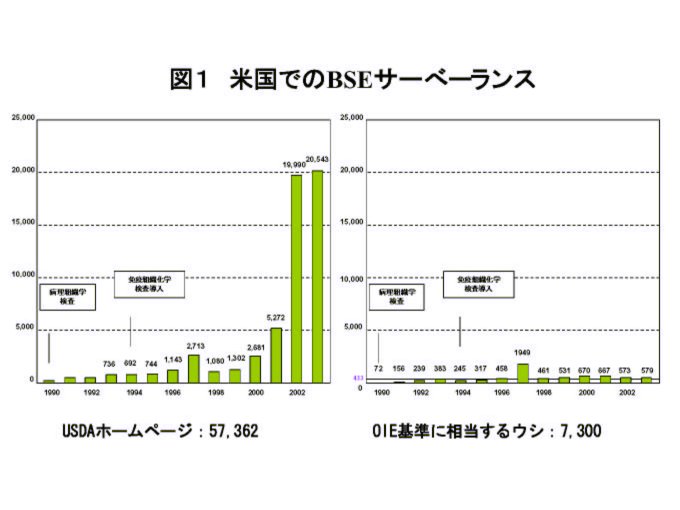
前述のとおり米国ではサーベイランスの結果とハーバード大学リスク評価にもとづいて、米国ではBSEはほとんど存在しないと主張している。これに対して日本および国際調査委員会では汚染実態は不明であるとしている。 ところで、米国のサーベイランスの標的にダウナー(起立不能ウシ)が加えられたのは前述のとおり1993であって、これは1991年に伝達性ミンク脳症(TME)がダウナーを餌として与えられたというMarsh(1)の報告がきっかけであった。それまで、TMEはスクレイピー感染ヒツジに由来すると考えられていたのが、もしもウシからの感染となると米国のウシにもBSEに類似の病原体が存在するという議論が起きてきた。これがダウナーを標的に追加した理由と考えられる。 米国の主張の根拠は、サーベイランスがOIEの基準を40倍以上も上回っているにもかかわらず、BSEがみいだされないという点である。しかし、OIEの基準ではBSEの疑いのあるウシの頭数が問題であるが、米国でのサーベイランスの標的はダウナーになっている。この標的の内容の食い違いについて、日米BSE作業部会の最終日に初めて標的の具体的内訳が示された。米国農務省のホームページに掲載されていた図に、今回米国から提出されたOIEの基準に該当するウシについてのサーベイランス実績を図1で対比させてみた。この図から明らかなように、OIE基準のBSEが疑われるウシ433頭を上回る検査が行われるようになったのは1996年以来である。なお1997年に数が多いのは検査年度不明のサンプルがまとめて報告されたためであるとのことであった。そして、これまでOIE基準をはるかに上回っているとの主張は間違っていたことが米国政府の担当者の口から明言された。ハーバード大学リスク評価でもサーベイランスの成績が参考になっている。したがって、米国での実態はこれから始まる強化サーベイランスの結果を待たなければならない。
|
| 3.屠畜・解体時における中枢神経系(CNS)組織の食肉への混入 |
|
特定危険部位(SRM)の除去を確実に行うためには、屠畜、解体の際にCNS組織が食肉に混入することを防止しなければならない。しかし、この面では解決しなければならない問題が残っている。その点についての現状を整理してみる。 屠畜・解体の手順はスタンニング(気絶法)、ピッシング(脊髄破壊法)、放血、背割りと続く。スタンニングとピッシングではCNS組織の破片が血液中に塞栓として見つかることがあり、これが筋肉中に入り込む可能性が指摘されている。スタンニングの方法は空気注入法、スタンガンによる方法、電気麻酔、コッシャー法(ユダヤ教の儀式)、ハラール法(イスラム教の儀式)に大別される。 欧州委員会(EC)のTSE/BSE特別委員会のスタンニングに関するリスク評価報告(2)は、CNS塞栓の出現の面で比較した結果から、空気注入法、スタンガンとピッシングの併用、スタンガンの順にリスクが高いと判断している。一方、電気麻酔、コッシャー法およびハラール法はほとんどリスクがないとみなされている。 電気麻酔はヒツジで行われていた方式をウシに応用したものであるが、実用面でまだ問題が残っている。コッシャー法とハラール法は頸動脈からの放血によるもので、人道的でないため現実には採用できない。 このリスク評価でとくに参考にされたのは、アイルランドで行われた実験成績である。そこでは頚静脈血液についてマーカーとして神経組織特有の蛋白であるsyntaxin 1-Bとannexin Vのレベルを調べた結果、空気注入法の場合15頭中4頭、スタンガンにピッシングを併用した場合16頭中1頭にマーカー蛋白レベルの上昇が見いだされ、スタンガンのみでは15頭いずれにも上昇は認められなかった(3)。この報告が発表された翌2000年にEU科学運営委員会はピッシングの使用を禁止した。 日本ではスタンガンとピッシングの併用が行われている。ピッシングの中止は厚生労働省から勧告されているが、作業員の安全確保のために大部分の屠畜場で続けられている。米国では空気注入法が一部で用いられていたが、BSE発生を受けて国際調査委員会からの勧告により中止された。この場合、空気が脊髄腔にまで達するので空気によるピッシングの効果もあると考えられる。ピッシングは米国では古くから禁止されているが、これはBSE対策ではなく、人道的屠畜法にもとづくものである。 2004年には、マーカー蛋白よりも高い精度を示すマーカー細菌としてPseudomonas fluorescensを用いてスタンガンによるCNS組織の広がりを検討した結果が報告された (4)。これは、スタンガンで気絶させた後5秒以内にスタンガンの傷口から細菌を注入し直ちに放血を行い、通常の解体作業後に細菌の分布を調べたところ、食肉の大部分を占める前躯の部分に広く細菌が検出されたという内容である。この結果はSRM除去の前にすでに食肉にCNS組織の混入が起こる可能性を示したものである。このような混入リスクは、全頭検査で陽性と判定されたウシを廃棄して食用に回さない対策により低減することができる。 背割りに関しては脊髄の破片が食肉に付着する可能性が問題になり、日本では背割り前に脊髄を除去することが義務づけられた。その結果、これまでに吸引による方式が普及してきた。しかし、まだすべての屠畜場には行き渡っていない。
|
| 4.全頭検査見直しの議論 |
|
米国でBSEウシが見いだされたことがきっかけとなって全頭検査の見直しを要求する意見が出されているが、BSEリスクとそれに対する安全対策についての認識が不十分なために議論が混乱しているようにみえる。そこで、論点を整理してみる。 まず、全頭検査ではBSE感染牛のすべてを検出することはできないという議論である。これはBSEに限らず感染症のいずれにもあてはまることで、一定の潜伏期以後でなければ感染した動物を検出することはできない。 1例として輸血用の血液を考えてみると、ここではウインドウ・ピリオドと呼ばれる時期の血液が問題になっている。表4に示したように、C型肝炎ウイルスやB型肝炎ウイルスは、これまでの抗体検出法では感染後約2ヶ月間はウイルスが検出レベル以下のウインドウ・ピリオドとなり、この時期の血液の輸血による感染が問題になっている。PCRによるウイルス核酸増幅法の導入でウインドウ・ピリオドは約半分に短縮されているが、それでも約1ヶ月は感染した人の検出はできない(5)。 BSEの場合も同様である。ただしBSE対策では異常プリオン蛋白が検出レベル以下の潜伏期には、SRMの除去により感染リスクの低減をはかっている。 全月齢を対象とした全頭検査の経緯は、衆知のように2001年9月にBSEウシが見いだされた当初、厚生労働省はEUにみならって30ヶ月齢以上のウシすべてについてのスクリーニング検査の実施を決めたが、消費者の不安の声を受けて政治的判断で決定されたものである。30ヶ月齢以下のウシまでを検査対象とした点に科学的根拠が乏しかったことは事実であるが、現在になって振り返ってみると、トレーサビリティのできていなかった時期に月齢を決める際の社会混乱をさけることができて食肉に対する消費者の信頼回復につながり、さらに21ヶ月齢と23ヶ月齢という若いウシでのBSE、とくに後者では非定型的BSEと考えられる知見が得られるなど、科学的に重要な知見も得られてきた。結果的には正しい判断であったと評価できる。 検査月齢に関しては、以下のように断片的事実しか得られていない。英国で見いだされたもっとも若いBSEウシは20ヶ月齢の発症例である。この例について前述のEC報告では次のような議論を行っている。英国での経口感染による発病機構の研究では、脳で感染性が見いだされたのは接種32ヶ月後であって、発症はその3ヶ月後の35ヶ月目に見いだされた。したがって20ヶ月齢での発症例ではすくなくとも17ヶ月齢には現在のBSE検査で陽性になるという推論である。さらに、潜伏期の2/3の時期にはスクリーニング検査陽性になりうるとの見解にしたがった最悪のシナリオでは、20ヶ月の2/3の時期、すなわち13ヶ月齢でBSE検査陽性となる可能性も指摘されている(2)。 日本で見いだされたもっとも若いBSE例は21ヶ月であり、ほかに23ヶ月齢の非定型BSE例がある。(注:2004年10月までに日本のほかに、イタリア、フランス、ベルギー、オランダ、デンマーク、ポーランドと全部で7カ国に非定型BSEが見いだされています。そのうち、ベルギー例は日本例に類似、オランダ例はフランス例に類似、デンマークとポーランドの例はイタリア例に類似と報告されています。)また、日本と同様の迅速BSE検査キットでの試験ではドイツで28ヶ月齢と29ヶ月齢の緊急屠畜牛で陽性例が見いだされている。 一方、EUが実施している30ヶ月齢が国際基準であるかのように受け止められている。この月齢が最初に決められたのは1996年に英国が実施した30ヶ月齢以上のウシの食用禁止令(Over thirty month scheme)である。これは、1996年に変異型クロイツフェルト・ヤコブ病(vCJD)が見いだされたために人の健康保護対策として実施されたものである。1996年5月に厚生省から私は品川森一教授とともに調査のために英国に派遣されたが、海綿状脳症諮問委員会を訪問した際に30ヶ月齢が決定された理由について、当時、BSE発症例のほとんどは3歳以上のウシであったために実際には3歳齢で良かったのであるが30ヶ月齢で永久歯が生えてくるため、この月齢が年齢確認に適していると判断されたとの説明を受けた。(注:英国のBSE専門家Ray Bradley氏が10月19日に東京で講演された際、30カ月に定めたのは政治的判断であって、科学者がもしも提案すればもっときびしい内容になったはずとのことを述べておられました。) EUが2001年に30ヶ月齢以上のウシ全頭についてのBSE検査を決定した際には、30ヶ月齢以下のウシでのBSEは0.1%以下ということが理由としてあげられている。この判断の背景には英国のOTMがある。そして、EUでの実績から、これが国際基準であるかのような見解が生まれている。 現在の議論では、このような限られた科学的事実にもとづいて、検出可能と考えられる最低月齢を決めるのか、EUにみならって検出頻度の低い月齢はSRM除去のみとするか、その選択が問われているものとみなせる。 一方、別の視点から全頭検査の見直しが問題として浮上した理由を考えてみると、それは消費者の健康保護ではなく貿易摩擦の解消もしくは経費節減の2つであろう。この視点での議論は科学とは別の領域のものであり、消費者や生産者の意向を反映させて進めるべきものである。
|
| 5.輸血によるvCJD伝播の可能性 |
|
BSEのリスクはヒトへの感染によるvCJDの発症のみではない。一旦、ヒトに感染したBSEプリオンはもはやヒトの異常プリオン蛋白と考えられ、種の壁のないヒトの間で容易に伝播される可能性がある。とくにvCJDではBSEウシの場合と異なり、扁桃、虫垂、脾臓などのリンパ組織で異常プリオン蛋白が検出される。1998年には、vCJD発病の6ヶ月前にたまたま摘出されていた虫垂に異常プリオン蛋白が見いだされた(6)。このことから潜伏期中に血液を介してほかのヒトに輸血などでvCJDを伝播する可能性が問題になった。それまで英国では安全対策として血液製剤の原料はBSEの発生していない米国から輸入していた。この事実が明らかになった際に、追加的安全対策として輸血用の血液について白血球を除去する方式が採用された。 しかし最近、スクレイピー感染ハムスターの血液を用いて白血球除去の効率を調べたところ、52%の感染性は除去されなかったことから、大部分の感染性は血漿中に存在することが推測されている。その結果、白血球除去は必要な手段ではあるが、これのみでは輸血による感染リスクを除くには不十分と指摘されている (7)。 一方、英国では保存されていた虫垂について異常プリオン蛋白の検査を実施してきている。2004年5月にその中間報告として、12、674個中3個の虫垂に異常プリオン蛋白が検出され、この結果は100万人中236人に相当し、英国には推定3800名の潜伏期中の感染者が存在する可能性が報告された (8)。この結果を受けて英国政府は追加的措置として、1980年以後に輸血を受けた人が献血することを禁止した。なお、この成績は免疫組織化学検査によるものであったが、さらに高感度であるウエスタン・ブロットによる検査が、凍結保存されている1万個の虫垂について計画されている。 現実に輸血による感染が疑われるvCJDとして、最近2例が見いだされた。第1例は1997年に輸血を受け6年後の2003年にvCJDで死亡した人である。この輸血に用いられた血液のドナーは1999にvCJDを発病して死亡していた。すなわち、発病2年前の潜伏期中の血液からの感染が疑われたのである(9)。第2例は、vCJDではなくて動脈瘤破裂で2004年に死亡した人の脾臓で異常プリオン蛋白が見いだされたものである(10)。この人は1999年に輸血を受けており、その際に用いられた血液は変異型CJD発病3年前のものであった。しかも、この人のプリオン遺伝子のコドン129は、それまでのvCJD例がすべてメチオニン・メチオニンであったのに対して、メチオニン・バリンであった。これまでのvCJD発生予測はメチオニン・ホモの人にのみvCJDの発症が起こるとの前提で、しかも潜伏期中の感染者は考慮されていなかった。英国ではヘテロの遺伝子型の人がホモの人をはるかに上回っているため、この第2例の成績からこれまでのvCJD発生予測に疑問が投げかけられている。
|
|
文献 (1) Marsh, R.F., Bessen, R.A., Lehmann, S. & Hartsough, G.R.: Epidemiological and experimental studies on a new incident of transmissible mink encephalopathy. J. Gen. Virol., 72, 589-94. 1991. (2) European Commission (TSE BSE Ad Hoc Group) : Scientific Report on Stunning Methods and BSE Risks. 13 December 2001. (3) Anil, M.H., Love, S., Williams, S., Shand, A., McKinstry, J.L., Helps, C.R., Waterman-Pearson, A., Seghatchian, J. & Harbour, D.A.: Potential contamination of beef carcases with brain tissue at slaughter. Vet. Rec., 145, 460-462, 1999. (4) Prendergast, D.M. Sheridan, J.J., Daly, D.J., McDowell, D.A. & Blair, I.S.. The use of a marked strain of Pseudomonas fluorescens to model the spread of brain tissue to the musculature of cattle after shooting with a captive bolt gun. J. Appl. Microbiol., 96, 437-446, 2004. (5) Schreiber, G.B., Busch, M.P., Kleinman, S.H. & Korelitz, J.J.: The risk of transfusion-transmitted viral infections. The Retrovirus Epidemiology Donor Study. N. Engl. J. Med., 334, 1685-90, 1996. (6) Hilton, D.A., Fathers, E., Edwards, P., Ironside, J.W. & Zajicek, J.: Prion immunoreactivity in appendix before clinical onset of variant Creutzfeldt-Jakob disese. Lancet, 352, 703-704, 1998. (7) Gregori, L., McCombie, N.,, Palmer, D., Birch, P., Sowemimo-Coker, S.O., Giulivi, A. & Rohwer, R.: Effectiveness of leucoreduction for removal of infectivity of transmissible spongiform encephalopathies from blood. Lancet, 264, 529-531, 2004. (8) Hilton, D.A., Ghani, A.C., Conyers, L., Edwards, P., McCardle, L., Ritchie, D., Penny, M., Hegazy, D. & Ironside, J.W.: Prevalence of lymphoreticular prion protein accumulation in UK tissue amples. J. Pathol., 203, 733-739, 2004. (9) Llwelyn, C.A., Hewitt, P.E., Knight, R.S.G., Amar, K., Cousens, S., Mackenzie, J. & Will, R.G.: Possible transimission of variant Creutzfeldt-Jakob disease by blood transfusion. Lancet, 363, 417-421, 2004. (10) Peden, A.H., Head, M.W., Ritchie, D.L., Bell, J.E. & Ironside, J.W.: Preclinical vCJD after blood transfusion in a PRNP codon 129 heterozygous patient. Lancet, 264, 527-529, 2004.
|
 |
 |
 |
 |
 |